Результати хірургічного лікування хворих із застарілими вивихами акроміального кінця ключиці
УДК: 616.717.2-001.6-089.168
HTTPS://DOI.ORG/10.37647/0132-2486-2022-113-2-11-20
Безрученко С.О. , Долгополов О.В., Юрійчук Л.М., Ярова М.Л., Богдан С.В., Сіфоров Д.В.
Резюме. Актуальність. Лікування застарілих (хронічних) вивихів в акроміально-ключичному суглобі залишається дискусійним питанням і варіює від застосування консервативних методик до широких реконструктивних втручань. Мета дослідження. Провести клініко-інструментальну оцінку результатів хірургічного лікування хворих із застарілими вивихами акроміального кінця ключиці. Матеріали і методи. Проведено ретроспективний аналіз лікування 41 пацієнта із застарілим вивихом акроміального кінця ключиці (давність травми понад 3 тижні). Досліджувані були розподілені на 2 групи: І група – 19 пацієнтів (46,3%), яким було проведено динамічний тип фіксації вивиху акроміального кінця ключиці та аутотендопластика зв’язок акроміально-ключичного суглоба і дзьобоподібно-ключичних зв’язок; ІІ група – 22 пацієнти (53,7%), яким була проведена фіксація вивиху акроміального кінця ключиці спеціалізованою пластиною та аутотендопластика зв’язок акроміально-ключичного суглоба і дзьобоподібно-ключичних зв’язок. Середній вік пролікованих пацієнтів становив 34,1±11,2 року (від 18 до 70 років), переважали чоловіки – 36 пацієнтів (87,8%). Оцінка функціональних результатів лікування проводилась за допомогою шкали Oxford Shoulder, шкали Constant – Murley та шкали Acromioclavicular Joint Instability Scoring System. Результати. Середній показник за шкалою Oxford Shoulder безпосередньо до оперативного втручання становив 33,3 і 31,5 бала (p=0,347) та наприкінці спостереження – 46±2,6 і 46,1 бала (p=0,934), середній показник за шкалою Constant – Murley до оперативного втручання становив 68,9±12,4 і 69,7±14,5 бала (p=0,863) та наприкінці спостереження 94,2±7,7 і 96,5±3,9 бала (p=0,291), середній показник за шкалою Acromioclavicular Joint Instability Scoring System безпосередньо до оперативного втручання становив 31,3±9,5 і 25,1±8,2 бала (р=0,087) та наприкінці спостереження 79,9±16,7 і 75,7±9,1 бала (р=0,422) в I та II групі відповідно. Супутні внутрішньосуглобові пошкодження плечового суглоба було діагностовано в 68,4% пацієнтів, найбільш поширені – пошкодження передньо-верхньої частини суглобової губи лопатки та теносиновіт сухожилка довгої голівки двоголового м’яза плеча. Ускладнення лікування були зафіксовані в обох групах спостереження, проте не потребували додаткових реконструктивних втручань. Висновки. Використання малоінвазивної динамічної методики фіксації або відкритих методів фіксації спеціалізованою пластиною у поєднанні з реконструкцією зв’язок акроміально-ключичного суглоба та дзьобоподібно-ключичних зв’язок сухожильними аутотрансплантатами забезпечує добрі віддалені функціональні результати.
Ключові слова: акроміально-ключичний суглоб; застарілий хронічний вивих.
Вступ
Вибір ідеальної методики реконструкції вивихів акроміально-ключичного суглоба залишається предметом обговорення через відсутність консенсусу щодо оптимального методу лікування [1].
Акроміально-ключичний суглоб є критичним компонентом ланцюга, який з’єднує верхню кінцівку з тулубом, бере участь у забезпеченні рухливості та сили верхньої кінцівки [2]. Незважаючи на просту концепцію, багатий вибір хірургічних методик, описаних у науковій літературі, залишається достатньо високий відсоток незадовільних результатів лікування. Так, у 42,9% хворих спостерігаються несприятливі клінічні результати у вигляді стійкої горизонтальної нестабільності після анатомічної реконструкції травматичних розривів дзьобоподібно-ключичної зв’язки [3]. При магнітно-резонансному дослідженні плечового та акроміально-ключичного суглоба у післяопераційний період виявлено, що тільки в 50% пацієнтів настало зрощення дзьобоподібно-ключичних зв’язок [4]. Від 20 до 40% пацієнтів із вивихом акроміального кінця ключиці, які були проліковані оперативним шляхом, незалежно від техніки оперативного втручання не отримали відмінних клінічних результатів, залишились скарги на біль, швидку втомлюваність, наявність косметичного дефекту ділянки акроміально-ключичного суглоба [5]. Застарілі вивихи є наслідком відстроченого (понад 3 тижні з дня травми), невдалого консервативного або оперативного лікування [6]. Хронічна нестабільність акроміально-ключичного суглоба сприяє розвитку дискінезії лопатки або SICK синдрому (порушення статичного положення та кінематики лопатки під час рухів у плечовому суглобі, як наслідок – динамічні зміни сухожилків ротаторної манжети плеча, нижньо-медіальної частини лопатки, яка виступає, що в кінцевому підсумку призводить до хронічного больового синдрому) [7, 8]. І дотепер немає “золотого стандарту” та тривають пошуки оптимальнішого методу лікування застарілих вивихів акроміально-ключичного суглоба.
Мета – провести клініко-інструментальну оцінку результатів оперативного лікування хворих із застарілим вивихом акроміального кінця ключиці, яким було використано фіксацію спеціалізованою пластиною і динамічними методами з аутотендопластикою зв’язок акроміально-ключичного суглоба та дзьобоподібно-ключичних зв’язок.
Матеріали і методи
Проведено ретроспективний аналіз лікування 41 хворого, які перебували на стаціонарному лікуванні з 2010 по 2021 р. у відділенні мікрохірургії та реконструктивно-відновної хірургії верхньої кінцівки ДУ “Інститут травматології та ортопедії НАМН України” з діагнозом “застарілий вивих акроміального кінця ключиці”. Дані історій хвороби були оброблені згідно з вимогами комітету з біоетики ДУ “ІТО НАМН України” (протокол № 2 засідання комісії з біоетики ДУ “ІТО НАМНУ” від 12 травня 2022 р.). Критерії включення: застарілі (хронічні) вивихи акроміального кінця ключиці (термін від моменту травми понад 3 тижні) з наявністю горизонтальної та вертикальної нестабільності в акроміально-ключичному суглобі, травматичний ґенез пошкодження, ізольована травма, хірургічне втручання на попередніх етапах лікування з метою усунення вивиху акроміального кінця ключиці, інформована згода пацієнта щодо хірургічного втручання та післяопераційного спостереження. Критерії виключення: травматичні вивихи акроміального кінця ключиці (давність травми до 3 тижнів), вивих акроміального кінця ключиці I-II типу за класифікацією Rockwood, наявність відкритої травми, наявність супутніх переломів ключиці, лопатки або плечової кістки, патологічний ґенез вивиху акроміального кінця ключиці, відсутність можливості участі у післяопераційному спостереженні. Хворі були розподілені на 2 групи: І група – 19 пацієнтів (46,3%), яким було проведео динамічний тип фіксації вивиху акроміального кінця ключиці, аутотендопластика дзьобоподібно-ключичних зв’язок (вертикальна стабілізація) та серкляж й аутотендопластика зв’язок акроміально-ключичного суглоба (горизонтальна стабілізація) (рис. 1); ІІ група – 22 пацієнти (53,7%), яким була проведена фіксація вивиху акроміального кінця ключиці спеціалізованою пластиною, аутотендопластика зв’язок акроміально-ключичного суглоба (горизонтальна стабілізація) і дзьобоподібно-ключичних зв’язок (вертикальна стабілізація) (рис. 2).
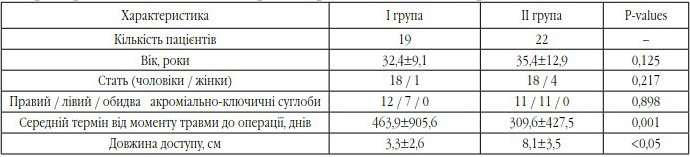
Середній вік пролікованих пацієнтів становив 34,1±11,2 року (від 18 до 70 років), переважали чоловіки – 36 пацієнтів (87,8%). Основні характеристики пацієнтів наведені в табл. 1.
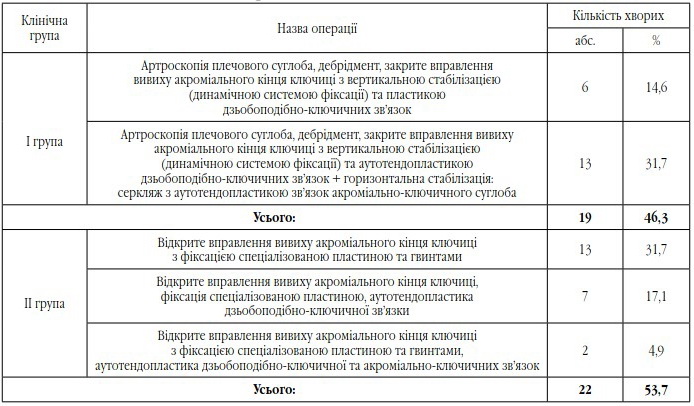
У табл. 2 наведено розподіл оперативних втручань, які проводились пацієнтам обох груп із застарілим вивихом акроміального кінця ключиці.
Усім хворим виконували стандартне клініко-інструментальне обстеження: рентгенографія акроміально-ключичного суглоба в 3 проекціях (проекція Zanca, проекція Alexander, аксіальна проекція), ультразвукове дослідження (УЗД) акроміально-ключичного суглоба з використанням провокаційних тестів, МРТ плечового та акроміально-ключичного суглобів на апаратах із силою магнітного поля 1,5 Тл у сагітальній, коронарній та фронтальній проекціях у режимах Т1, Т2, Pd та Pdfatsat [9, 10].
Відповідно до основних методологічних положень використовували стандартний комплекс реабілітаційних процедур, метою якого було відновлення амплітуди рухів, збільшення сили м’язів плечового поясу, повернення до повноцінної фізичної активності, який проводився в три етапи.
На першому іммобілізаційному етапі (0-6 тиждень) проводилась фіксація верхньої кінцівки в м’якій пов’язці Дезо, в перші 2 тижні дозволялись рухи в ліктьовому та кистьовому суглобі, пальцях кисті, з 3-го тижня – пасивні рухи в плечовому суглобі: згинання та відведення до 90°. На другому функціональному етапі (6-12 тиждень) дозволявся вільний пасивний діапазон рухів у плечовому суглобі з активною допомогою. На третьому тренувальному етапі (>12 тижнів) дозволялися вправи для укріплення та зміцнення м’язів плечового поясу [11, 12]. Реабілітаційні протоколи І та ІІ групи принципово відрізнялись термінами проведення, пацієнтам ІІ групи рекомендовано було проведення тренувального періоду після видалення метало-фіксаторів.
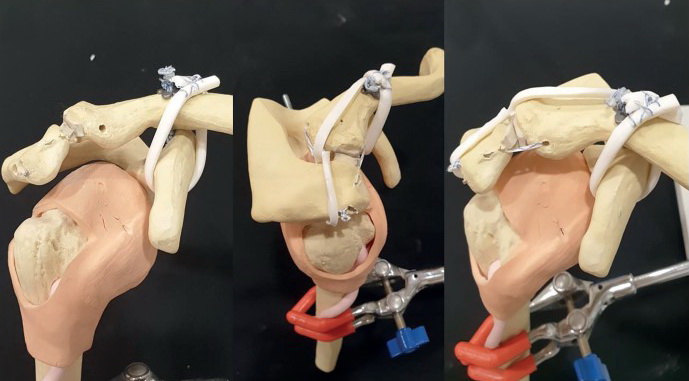
а) б) в)
Рис. 1. Схематичне зображення динамічного типу фіксації вивиху акроміального кінця ключиці: а) пластика дзьобоподібно-ключичних зв’язок, вигляд спереду; б) пластика зв’язок акроміально-ключичного суглоба та дзьобоподібно-ключичних зв’язок, вигляд збоку; в) пластика зв’язок акроміально-ключичного суглоба та дзьобоподібно-ключичних зв’язок, вигляд спереду
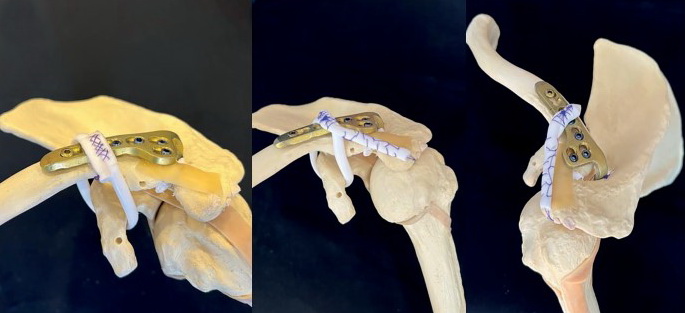
а) б) в)
Рис. 2. Схематичне зображення фіксації вивиху акроміального кінця ключиці спеціалізованою пластиною та гвинтами: а) пластика дзьобоподібно-ключичних зв’язок, вигляд спереду; б) пластика зв’язок акроміально-ключичного суглоба та дзьобоподібно-ключичних зв’язок, вигляд спереду; в) пластика зв’язок акроміально-акроміально-ключичного суглоба та дзьобоподібно-ключичних зв’язок, вигляд згори
Характеристика пацієнтів із застарілим (хронічним) вивихом акроміального кінця ключиці
Розподіл оперативних втручань при застарілому (хронічному) вивиху акроміального кінця ключиці
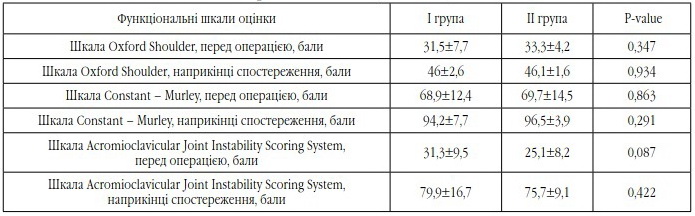
Оцінка функції кінцівки проводилась за допомогою загальноприйнятих та поширених шкал оцінки: Oxford Shoulder Score (Patient completed, заповнюються пацієнтом), Constant – Murley Score, Acromioclavicular Joint Instability (ACJI) Scoring System (Clinician completed, заповнюються лікарем-куратором) [13, 3, 14]. Шкала Oxford Shoulder Score – це специфічний опитувальник, який включає 12 запитань, що стосуються функціонального стану плечового суглоба, больового синдрому та соціально-психологічного статусу пацієнта. Кожний блок включає 4 запитання, відповіді оцінюються за 5-бальною шкалою Likert (від 0 до 4). Результат суми балів становить 0-48, при цьому 48 є найкращим результатом, кількість балів від 0 до 19 оцінюється як незадовільний результат, 20-29 – задовільний, 30-39 – добрий, 40-48 – відмінний. Шкала Constant – Murley Score (CS) – це загальноприйнятий функціональний опитувальник, який був створений із метою оцінки загального та функціонального статусу нормального або пошкодженого плечового суглоба. Максимальна кількість балів – 100, мінімальна – 8.
Порівнювали хвору та здорову кінцівки. Поганим результатом вважали різницю у 30 балів, 30-21 бал – задовільним, 20-11 балів – добрим, менш ніж 11 балів – відмінним. Шкала Acromioclavicular Joint Instability (ACJI) Scoring System – специфічна шкала для оцінки функціонального стану акроміально-ключичного суглоба, описана Scheibel et al. в 2011 році. Максимальна кількість балів – 100: біль (20 балів), діяльність у повсякденному житті (10 балів), косметика (10 балів), рентгенологічна оцінка (35 балів).
Статистична обробка результатів дослідження наведена у вигляді електронної таблиці у програмі Microsoft® Excel для Microsoft 365 MS, після чого дані було оброблено методами математичної статистики із використанням програмного забезпечення Statistica 13.0 (“StatSoft”, США). Для опису груп застосовувалась описова статистика: розраховували середнє, похибку середнього та середньоквадратичне відхилення. Визначення достовірності різниці між групами проводили за допомогою U-критерію Манна – Уїтні. Статистичний аналіз результатів реабілітаційного лікування хворих було проведено із застосуванням однофакторного дисперсійного аналізу (ANOVA) із використанням критерію достовірно значущої різниці за Т’юуки (Tukey). Різницю параметрів вважали статистично значущою при р<0,05.
Функціональні результати лікування пацієнтів із застарілим вивихом акроміального кінця ключиці
- реабілітаційне лікування (заняття з лікарем лікувальної фізкультури амбулаторно або у реабілітаційному відділенні) за стандартною методикою відповідно до запропонованого протоколу лікування – “Стандартний протокол” (6 пацієнтів (17,9%) І групи та 10 пацієнтів (24,4%) ІІ групи);
- реабілітаційне лікування самостійно за наданими рекомендаціями за стандартною методикою відповідно до запропонованого протоколу реабілітації – “Самостійний протокол” (4 пацієнти (9,6%) І групи та 5 пацієнтів (12,2%) ІІ групи);
- реабілітаційне лікування за стандартною методикою відповідно до запропонованого протоколу реабілітації не проходили, в післяопераційний період іммобілізація верхньої кінцівки не проводилась – “Без реабілітації” (1 пацієнт (2,4%)
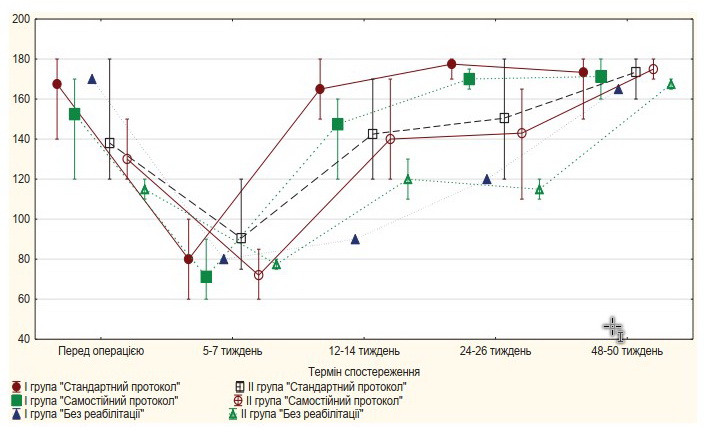
Рис. 3. Діаграма. Порівняльний аналіз кінематики елевації верхньої кінцівки залежно від програми реабілітації під час контрольних оглядів: до операції, на 5-7, 12-14, 24-26 та 48-50 тижні у пацієнтів із застарілим (хронічним) вивихом акроміального кінця ключиці
Аналіз результатів лікування виявив ускладнення в обох групах. І група: 5 пацієнтів (26,3%) із рецидивом або підвивихом акроміального кінця ключиці, 7 пацієнтів (36,8%) із посттравматичним деформуючим артрозом акроміально-ключичного суглоба ІІ-ІV ступеня за Kellgren – Lawrence, в 1 пацієнта (5,3%) інфекція ділянки оперативного втручання, йому було проведено консервативне лікування (дебрідмент, перев’язки та антибіотики перорально (Levofloxacin 500 мг протягом 3 тижнів)), у 2 пацієнтів (10,5%) була латералізація, й у 1 пацієнта (5,3%) – медіалізація положення фіксатора на дзьобоподібному відростку лопатки, у 2 пацієнтів (10,5%) було розширення каналу фіксатора (Tunnel widening). ІІ група: у 17 пацієнтів (77,%) спостерігався посттравматичний деформуючий артроз акроміально-ключичного суглоба ІІ-ІV ступеня за Kellgren – Lawrence, у 15 пацієнтів (68,2%) – остеоліз акроміального відростка лопатки за рахунок гачка спеціалізованої пластини, у 6 пацієнтів (27,3%) був остеоліз акроміального кінця ключиці, у 8 пацієнтів (36,4%) – повторний вивих або підвивих в акроміально-ключичному суглобі, у 2 пацієнтів (9,1%) – інфекція ділянки оперативного втручання. Проте не було значних ускладнень, таких як перелом ключиці, акроміального або дзьобоподібного відростка лопатки, які б призвели до реконструктивних втручань.
Обговорення
У 1861 р. E. Cooper та ін. вперше описали методику хірургічного лікування вивихів акроміально- го кінця ключиці [15]. У 1941 р. Mumford популяризував методику ізольованої резекції дистального відділу ключиці для лікування хронічного вивиху в акроміально-ключичному суглобі, проте остання не отримала широкого розповсюдження через розвиток ще більшої нестабільності суглоба. Незважаючи на незадовільні результати лікування у вигляді ізольованої процедури, сьогодні методика Mumford широко використовується як етап у лікуванні хронічної нестабільності та деформуючого артрозу акроміально-ключичного суглоба [16]. У 1968 р. Neviaser та Cadenat описали методику транспозиції фрагмента дзьобоподібного відростка лопатки разом із сухожилками m. coracobrachialis та biceps brachii з фіксацією до зовнішнього краю ключиці. Транспонований сухожилок виконував роль депресора ключиці та не відновлював біомеханіку акроміально-ключичного суглоба [17, 18].
У 1972 р. Weaver та Dunn описали транспозицію дзьобоподібно-акроміальної зв’язки з фіксацією до акроміального кінця ключиці [19]. Було проведено декілька модифікацій цієї методики: додаткова фіксація спеціалізованою пластиною, фіксація шовним матеріалом PDS, фіксація динамічним типом фіксації [20]. Клінічні результати були однакові, проте перевага PDS та динамічних типів фіксації у відсутності необхідності другої операції з приводу видалення фіксатора [21]. Незважаючи на прийнятні функціональні результати, біомеханічні дослідження показали, що транспозиція дзьобоподібно-акроміальної зв’язки має лише 25% нативної міцності дзьобоподібно-ключичної зв’язки. У 2001 р. Jones та ін. опублікували методику анатомічного відновлення дзьобоподібно-ключичної зв’язки сухожильним аутотрансплантатом m. semitendinosus [22]. Біомеханічні дослідження довели важливість анатомічного відновлення та пластики дзьобоподібно-ключичних зв’язок сухожильними трансплантатами [23]. Scheibel та ін. довели необхідність відновлення зв’язок акроміально-ключичного суглоба як горизонтального стабілізатора, оскільки незрощення цих зв’язок призводить до хронічного больового синдрому та порушення функції плечового суглоба в післяопераційний період [3].
Однією з переваг артроскопічно-асистованого втручання є можливість діагностики і відновлення супутньої внутрішньосуглобової патології плечового суглоба, яка, за даними наукових публікацій, діагностується від 19,9 до 53% пацієнтів із травматичними вивихами акроміального кінця ключиці [24, 25]. У нашому дослідженні супутні пошкодження було діагностовано у 68,4% пацієнтів, найбільш поширеними були пошкодження передньоверхньої частини суглобової губи лопатки SLAP І та ІІ типу та теносиновіт сухожилка довгої голівки двоголового м’яза плеча, що потребували активної хірургічної тактики. Відповідно, навіть при відкритому лікуванні вивихів акроміального кінця ключиці рекомендовано виконувати діагностично-лікувальну артроскопію плечового суглоба.
Протягом багатьох років методика реабілітації хворих, яким виконано реконструктивні оперативне відновлення структур акроміально-ключичного суглоба, неодноразово змінювалась. Це було пов’язано з постійним удосконаленням технологій оперативного втручання, переходом від повного знерухомлення акроміально-ключичного суглоба до динамічних методик фіксації зі збереженням анатомічних рухів у суглобі. Провідні фірми-виробники фіксаторів вивиху акроміального кінця ключиці рекомендують іммобілізацію верхньої кінцівки в післяопераційний період на період від 4 до 6 тижнів. У нашому дослідженні у пацієнтів, які проходили реабілітаційне лікування згідно з протоколом, відмічено швидке відновлення функції плечового суглоба та зменшення кількості можливих післяопераційних ускладнень.
Збільшення терміну іммобілізації прооперованої кінцівки до 6 тижнів у хворих після реконструктивних операцій на акроміально-ключичному суглобі сприяло формуванню кращого зрощення між сухожильним аутотрансплантатом та кісткою, що тим самим покращило функціональні результати лікування.
Висновки
Дотримання протоколу клініко-інструментальної діагностики, чітких показань до відповідного хірургічного та реабілітаційного лікування забезпечує добрі функціональні результати. Використання динамічної методики фіксації вивиху акроміального кінця ключиці приводить до більш швидкого початку функціонального та тренувального періоду реабілітаційного лікування, сприяє кращим косметичним результатам та не потребує повторного оперативного втручання з приводу видалення металофіксаторів. Аналіз функціональних результатів лікування пацієнтів із вивихом акроміального кінця ключиці за шкалою Oxford Shoulder, Constant – Murley та Acromioclavicular Joint Instability Scoring System показав позитивну динаміку та не виявив достовірної різниці показників (p>0,05) при використанні динамічної методики фіксації та спеціалізованої пластини з біологічною аугментацією зв’язок акроміально-ключичного суглоба та дзьобоподібно-ключичної зв’язки під час проведення фінального огляду.
Конфлікт інтересів. Автори заявляють про відсутність конфлікту інтересів під час підготовки статті.
References
- Garcia AV, Castillo FS, Giordani ME, Mura J. Anteroinferior bundle of the acromioclavicular ligament plays a substantial role in the joint function during shoulder elevation and horizontal adduction: A finite element model. J Orthop Surg Res. 2022 Feb 5;17(1):73. DOI: 10.1186/s13018-022-02966-0. PMID: 35123523; PMCID: PMC8818233
- Keener JD. Acromioclavicular joint anatomy and biomechanics. Oper Tech Sports Med. 2014 Sep; 22(3): 210-13. DOI: 10.1053/j.otsm.2014.02.018.
- Scheibel M, Dröschel S, Gerhardt C, Kraus N. Arthroscopically assisted stabilization of acute high-grade acromioclavicular joint separations. The Am J Sports Med. 2011 Jul;39(7):1507-16. DOI: 10.1177/0363546511399379.
- Faria RS, Ribeiro FR, Amin BO, Tenor Junior AC, Costa MP, Filardi Filho CS, et al. Acromioclavicular dislocation: postoperative evaluation of the coracoclavicular ligaments using magnetic resonance. Rev Bras Ortop. 2015 Apr 24;50(2):195-9. DOI: 10.1016/j.rboe.2015.04.007. PMID: 26229916; PMCID: PMC4519617.
- Cano-Martínez JA, Nicolás-Serrano G, Bento-Gerard J, Marín FP, Grau JA, Antón ML. Chronic acromioclavicular dislocations: multidirectional stabilization without grafting. JSES Int. 2020 May 26;4(3):519-531. DOI: 10.1016/j. jseint.2020.04.014. PMID: 32939479; PMCID: PMC7479045.
- Weinstein DM, McCann PD, McIlveen SJ, Flatow EL, Bigliani LU. Surgical Treatment of Complete Acromioclavicular Dislocations. Am J Sports Med. 1995 May-Jun;23(3):324-31. DOI: 10.1177/036354659502300313. PMID: 7661261.
- Carbone S, Postacchini R, Gumina S. Scapular dyskinesis and SICK syndrome in patients with a chronic type III acromioclavicular dislocation. Results of rehabilitation. Knee Surg Sports Traumatol Arthrosc. 2015 May;23(5):1473-80. DOI: 10.1007/s00167-014-2844-5. Epub 2014 Jan 24. PMID: 24458335.
- Murena L, Canton G, Vulcano E, Cherubino P. Scapular dyskinesis and SICK scapula syndrome following surgical treatment of type III acute acromioclavicular dislocations. Knee Surg Sports Traumatol Arthrosc. 2013 May;21(5):1146-50. DOI: 10.1007/s00167-012-1959-9. Epub 2012 Mar 30. PMID: 22461014.
- Minkus M, Hann C, Scheibel M, Kraus N. Quantification of dynamic posterior translation in modified bilateral Alexander views and correlation with clinical and radiological parameters in patients with acute acromioclavicular joint instability. Arch Orthop Trauma Surg. 2017 Jun;137(6):845-852. DOI: 10.1007/s00402-017-2691-1. Epub 2017 Apr 17. PMID: 28417201.
- White LM, Ehmann J, Bleakney RR, Griffin AM, Theodoropoulos J. Acromioclavicular Joint Injuries in Professional Ice Hockey Players: Epidemiologic and MRI Findings and Association With Return to Play. Orthop J Sports Med. 2020 Nov 19;8(11):2325967120964474. DOI: 10.1177/2325967120964474. PMID: 33283007; PMCID: PMC7686611.
- Cote MP, Wojcik KE, Gomlinski G, Mazzocca AD. Rehabilitation of acromioclavicular joint separations: operative and nonoperative considerations. Clin Sports Med. 2010 Apr;29(2):213-28, vii. DOI: 10.1016/j.csm.2009.12.002. PMID: 20226315.
- LeVasseur MR, Mancini MR, Berthold DP, Cusano A, McCann GP, Cote MM, et al. Acromioclavicular Joint Injuries: Effective Rehabilitation. Open Access J Sports Med. 2021 May 28;12:73-85. DOI: 10.2147/OAJSM.S244283. PMID: 34093044; PMCID: PMC8169819.
- Constant CR, Murley AH. A clinical method of functional assessment of the shoulder. Clin Orthop Relat Res. 1987 Jan;(214):160-4. PMID: 3791738.
- Dawson J, Rogers K, Fitzpatrick R, Carr A. The Oxford shoulder score revisited. Arch Orthop Trauma Surg. 2009 Jan;129(1):119-23. DOI: 10.1007/s00402-007-0549-7. Epub 2008 Jan 9. PMID: 18183410.
- Cooper E. New method of treating long standing dislocations of the scapuloclavicular articulation. Am J Med Sci. 1861;1:389–92.
- Mumford EB. Acromioclavicular dislocation A new operative treatment. J Bone Joint Surg. 1941 Oct;23(4):799-802.
- Neviaser S. Acromioclavicular dislocation treated by transference of the coraco-acromial ligament. A long-term follow-up in a series of 112 cases. Clin Orthop Relat Res. 1968 May-Jun;58:57-68. PMID: 5666868.
- Cadenat F. The treatment of dislocations and fractures of the outer end of the clavicle. Int Clin. 1917; 1: 145-169.
- Weaver JK, Dunn HK. Treatment of Acromioclavicular Injuries, Especially Complete Acromioclavicular Separation. J Bone Joint Surg Am. 1972 Sep;54(6):1187-94. PMID: 4652050.
- Verstift DE, Somford MP, van Deurzen DF, van den Bekerom MP. Review of Weaver and Dunn on treatment of acromioclavicular injuries, especially complete acromioclavicular separation. J ISAKOS. 2021 Mar;6(2):116-119. DOI: 10.1136/jisakos-2019-000299. Epub 2020 Sep 24. PMID: 33832985.
- Boström Windhamre HA, von Heideken JP, Une-Larsson VE, Ekelund AL. Surgical treatment of chronic acromioclavicular dislocations: a comparative study of Weaver-Dunn augmented with PDS-braid or hook plate. J Shoulder Elbow Surg. 2010 Oct;19(7):1040-8 DOI: 10.1016/j.jse.2010.02.006. Epub 2010 May 10. PMID: 20452245.
- Jones P, Lemos J, Schepsis. Salvage of failed acromioclavicular joint reconstruction using autogenous semitendinosus tendon from the knee. Am J Sports Med. 2001 MarApr;29(2):234-7. DOI: 10.1177/03635465010290022001. PMID: 11292052.
- Motamedi AR, Blevins FT, Willis MC, McNally TP, Shahinpoor M. Biomechanics of the coracoclavicular ligament complex and augmentations used in its repair and reconstruction. Am J Sports Med. 2000 May-Jun;28(3):380-4. DOI: 10.1177/03635465000280031701. PMID: 10843132.
- Jensen G, Millett pJ, Tahal DS, Al Ibadi M, Lill H, Katthagen JC. Concomitant glenohumeral pathologies associated with acute and chronic grade III and grade V acromioclavicular joint injuries. Int Orthop. 2017 Aug; 41(8):1633-1640. DOI: 10.1007/s00264-017-3469-3. Epub 2017 Apr 28. PMID: 28455736.
- Ruiz Ibán MA, Moreno Romero MS, Diaz Heredia J, Ruiz Díaz R, Muriel A, López-Alcalde J. The prevalence of intraarticular associated lesions after acute acromioclavicular joint injuries is 20%. A systematic review and meta-analysis. Knee Surg Sports Traumatol Arthrosc. 2021 Jul;29(7):2024-2038. DOI: 10.1007/s00167-020-05917-6. Epub 2020 Mar 16. PMID: 32179968.
Results of surgical treatment of patients with chronic acromioclavicular joint dislocations
SI “Institute of Traumatology and Orthopedics of NAMS of Ukraine”, Kyiv
Summary. Relevance. Treatment of chronic acromioclavicular joint dislocations remains a controversial issue and ranges from conservative treatment to extensive reconstruction. Objective: to compare clinical and radiographic results of surgical treatment of patients with chronic acromioclavicular joint dislocation.
Materials and Methods. A retrospective analysis of 41 patients with chronic acromioclavicular joint dislocation was performed (time from the injury was more than 3 weeks). The patients were divided into two groups: group I (19 patients, 46.3%), which underwent arthroscopically assisted dynamic type of acromioclavicular joint dislocation stabilization with acromioclavicular and coracoclavicular ligaments augmentation, and group II (22 patients, 53.7%), which underwent fixation of acromioclavicular joint dislocation with Hook-plate and acromioclavicular and coracoclavicular ligaments augmentation. The mean age at surgery was 34.1±11.2 years (range 18-70 years). Most of the patients were males – 36 patients (87.8%). Clinical outcomes were assessed using the Oxford Shoulder Score, Constant – Murley Score, and Acromioclavicular Joint Instability Scoring System. Results. The mean Oxford Shoulder score before surgical treatment was 31.5±7.7 points and 33.3±4.2 points (p=0.347), and at the final follow-up 46±2.6 points and 46.1±1.6 points – in group I and group II, respectively. The mean Constant – Murley score before surgical treatment was 68.9±12.4 points and 69.7±14.5 points (p=0.863), and at the final follow-up 94.2±7.7 points and 96.5±3.9 points (p=0.291). The mean Acromioclavicular Joint Instability Scoring System score before surgical treatment was 31.3±9.5 points and 25.1±8.2 points (p=0.087), and at the final follow-up 79.9±16.7 points and 75.7±9.1 points (p=0.422), respectively. Concomitant intraarticular injuries of the shoulder joint were diagnosed in 68.4% of patients; the most common injuries were SLAP injury and long head of biceps tendonitis. Complications of treatment were noted in both groups, but there were no complications that would require additional reconstructive. Conclusions. Arthroscopic assisted dynamic fixation techniques or open fixation techniques with a specialized plate in combination with the reconstruction of acromioclavicular ligaments and coracoclavicular ligaments by tendon autografts provides good long-term functional results.
Key words: acromioclavicular joint; chronic dislocation.